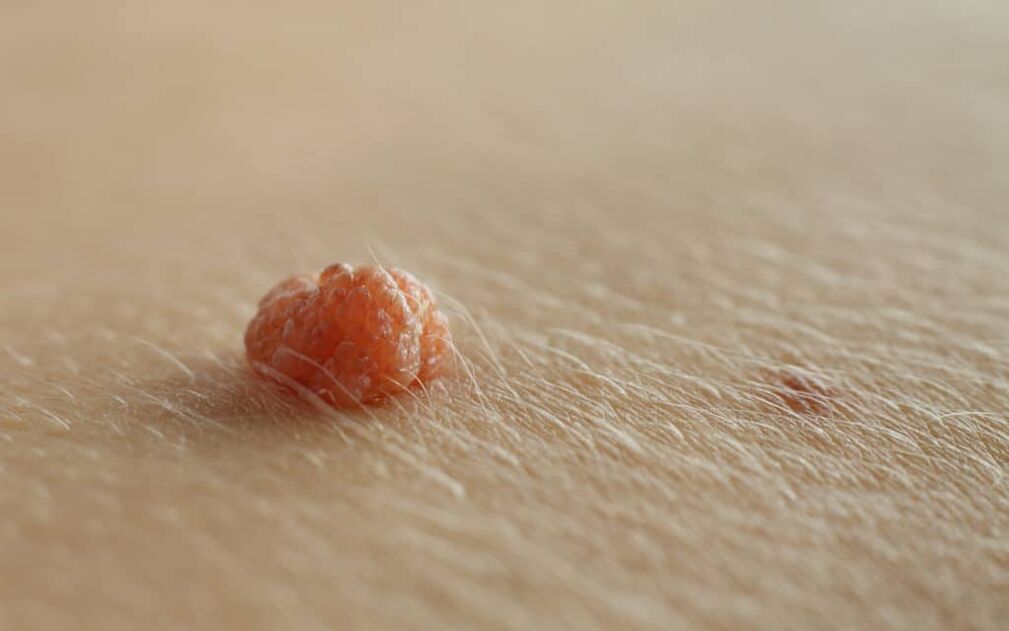
Les verrues péniennes sont la maladie sexuellement transmissible la plus courante chez les hommes et sont causées par le virus du papillome humain (VPH). Les verrues péniennes se présentent généralement sous forme de plaques molles, de couleur chair à brunes, sur le gland et la tige du pénis.
Pour faire le point sur la compréhension actuelle, le diagnostic et le traitement des verrues péniennes, une revue a été réalisée en utilisant des termes et expressions clés tels que « verrues péniennes » et « verrues génitales ». La stratégie de recherche comprenait des méta-analyses, des essais contrôlés randomisés, des essais cliniques, des études observationnelles et des revues.
Épidémiologie
L’infection au VPH est la maladie sexuellement transmissible la plus répandue dans le monde. L’infection par le VPH ne signifie pas qu’une personne développera des verrues génitales. On estime que 0, 5 à 5 % des jeunes hommes adultes sexuellement actifs présentent des verrues génitales à l’examen physique. L'âge maximal de la maladie est de 25 à 29 ans.
Etiopathogenèse
Le VPH est un virus à ADN double brin de capside non enveloppé appartenant au genre Papillomavirus de la famille des Papillomaviridae et infecte uniquement les humains. Le virus possède un génome circulaire de 8 kilobases de longueur, qui code pour huit gènes, dont les gènes de deux protéines structurelles encapsulantes, à savoir L1 et L2. La particule pseudo-virale contenant L1 est utilisée dans la production de vaccins contre le VPH. L1 et L2 médient l’infection par le VPH.
Il est également possible d’être infecté par différents types de VPH en même temps. Chez les adultes, l’infection génitale au VPH se transmet principalement par contact sexuel et, moins fréquemment, par le sexe oral, le peau à peau et les vecteurs passifs. Chez les enfants, l’infection par le VPH peut survenir à la suite d’abus sexuels, d’une transmission verticale, d’une auto-infection, d’une infection par contact familial étroit et par des vecteurs passifs. Le VPH pénètre dans les cellules de la couche basale de l'épiderme par le biais de microtraumatismes sur la peau ou les muqueuses.
La période d'incubation de l'infection varie de 3 semaines à 8 mois, avec une moyenne de 2 à 4 mois. La maladie est plus fréquente chez les individus présentant les facteurs prédisposants suivants : immunodéficience, rapports sexuels non protégés, partenaires sexuels multiples, partenaire sexuel avec plusieurs partenaires sexuels, antécédents d'infections sexuellement transmissibles, activité sexuelle précoce, période de temps plus courte entre une rencontre avec un partenaire sexuel. nouveau partenaire et avoir des relations sexuelles, vivre avec lui, ne pas être circoncis et fumer. D'autres facteurs prédisposants sont l'humidité, la macération, les traumatismes et les défauts épithéliaux de la région pénienne.
Histopathologie
L'examen histologique révèle une papillomatose, une parakératose focale, une acanthose sévère, de multiples koïlocytes vacuolés, une distension vasculaire et de gros granules de kératohyaline.
Manifestations cliniques
Les verrues péniennes sont généralement asymptomatiques et peuvent occasionnellement provoquer des démangeaisons ou des douleurs. Les verrues génitales sont généralement situées sur le frein, le gland, la surface interne du prépuce et le sillon coronal. Au début de la maladie, les verrues péniennes apparaissent généralement sous la forme de petites papules discrètes, molles, lisses, nacrées, en forme de dôme.
Les lésions peuvent survenir individuellement ou en grappes (regroupées). Ils peuvent être pédonculés ou à base large (sessile). Au fil du temps, les papules peuvent fusionner en plaques. Les verrues peuvent être filiformes, exophytes, papillomateuses, verruqueuses, hyperkératosiques, cérébriformes, fongiformes ou en forme de chou-fleur. La couleur peut être chair, rose, érythémateuse, brune, violette ou hyperpigmentée.
Diagnostic
Le diagnostic est posé cliniquement, généralement sur la base des antécédents et de l'examen. La dermoscopie et la microscopie confocale in vivo contribuent à améliorer la précision du diagnostic. Morphologiquement, les verrues peuvent varier de la forme digitale et pinéale à la mosaïque. Parmi les caractéristiques de la vascularisation, on peut trouver les vaisseaux glomérulaires, en épingle à cheveux et ponctués. La papillomatose fait partie intégrante des verrues. Certains auteurs suggèrent d'utiliser le test à l'acide acétique (blanchiment de la surface des verrues lors de l'application d'acide acétique) pour faciliter le diagnostic des verrues péniennes.
La sensibilité de ce test est élevée pour les verrues péniennes hyperplasiques, mais pour d’autres types de verrues péniennes et de zones infectées subcliniques, la sensibilité est considérée comme faible. La biopsie cutanée est rarement justifiée mais doit être envisagée en présence de caractéristiques atypiques (par exemple, pigmentation atypique, induration, attachement aux structures sous-jacentes, consistance dure, ulcération ou saignement), lorsque le diagnostic est incertain ou pour les verrues réfractaires à divers traitements. Bien que certains auteurs proposent un diagnostic PCR pour, entre autres, déterminer le type HPV déterminant le risque de malignité, le typage HPV n’est pas recommandé en pratique courante.
Diagnostic différentiel
Le diagnostic différentiel comprend les papules péniennes nacrées, les granules de Fordyce, les acrochordons, les condylomes lata dans la syphilis, le molluscum contagiosum, le granulome annulaire, le lichen plan, le lichen plan, la kératose séborrhéique, le naevus épidermique, le lymphangiome variqueux capillaire, le lymphogranulome vénérien, la gale, le syringome, le névrome post-traumatique. , le schwannome, la papulose bowénoïde et le carcinome épidermoïde.
Papules péniennes perléesPrésentes sous forme de papules asymptomatiques, petites, lisses, molles, jaunâtres, blanc nacré ou couleur chair, coniques ou en forme de dôme, d'un diamètre de 1 à 4 mm. Les lésions sont généralement de taille et de forme uniformes et distribuées symétriquement. En règle générale, les papules sont situées en rangées simples, doubles ou multiples dans un cercle autour de la couronne et du sillon du gland. Les papules ont tendance à être plus visibles sur le dos de la couronne et moins visibles vers le frein.
Granulés Fordyce- ce sont des glandes sébacées hypertrophiées. Sur le gland et la tige du pénis, les granules de Fordyce apparaissent sous forme de papules asymptomatiques, isolées ou groupées, discrètes, jaune crème, lisses, d'un diamètre de 1 à 2 mm. Ces papules sont plus visibles sur la tige du pénis lors de l’érection ou lorsque le prépuce est tiré. Parfois, une matière dense, crayeuse ou semblable à du fromage, peut être extraite de ces granules.
Acrochordons, également connues sous le nom d'acrochordons (« acrochordons »), sont des excroissances cutanées douces, de couleur chair à brun foncé, pédiculées ou à base large avec un contour lisse. Parfois, elles peuvent être hyperkératosiques ou avoir un aspect verruqueux. La plupart des acrochordons mesurent entre 2 et 5 mm de diamètre, même s'ils peuvent parfois être plus gros, notamment au niveau de l'aine. Les acrochordons peuvent apparaître sur presque toutes les parties du corps, mais sont le plus souvent observés sur le cou et les zones intertrigineuses. Lorsqu’elles apparaissent dans la zone du pénis, elles peuvent imiter les verrues péniennes.
Condylomes lata- Il s'agit de lésions cutanées de la syphilis secondaire provoquées par le spirochète Treponema pallidum. Cliniquement, les condylomes lata se présentent sous la forme de papules ou de plaques larges, humides, gris-blanc, veloutées, plates ou ressemblant à un chou-fleur. Ils ont tendance à se développer dans les zones chaudes et humides des organes génitaux et du périnée. La syphilis secondaire se caractérise par une éruption maculopapuleuse non prurigineuse, diffuse et symétrique sur le tronc, les paumes et la plante des pieds. Les manifestations systémiques comprennent les maux de tête, la fatigue, la pharyngite, la myalgie et l'arthralgie. Des éruptions cutanées érythémateuses ou blanchâtres sur la muqueuse buccale peuvent survenir, ainsi qu'une alopécie et une lymphadénopathie généralisée.
Granulome annulaireest une maladie inflammatoire bénigne et spontanément résolutive du derme et du tissu sous-cutané. La pathologie se caractérise par des papules asymptomatiques, fermes, violet brunâtre, érythémateuses ou de couleur chair, généralement disposées en anneau. Au fur et à mesure que la maladie progresse, une involution centrale peut être notée. Un anneau de papules se développe souvent ensemble pour former une plaque en forme d'anneau. Le granulome est généralement situé sur les surfaces extenseurs des extrémités distales, mais peut également être détecté sur la tige et le gland du pénis.
Lichen plan de la peauest une dermatose inflammatoire chronique se manifestant par des papules et des plaques plates, polygonales, violettes et prurigineuses. Le plus souvent, l’éruption cutanée apparaît sur les surfaces fléchisseurs des mains, du dos, du torse, des jambes, des chevilles et du gland. Environ 25 % des lésions surviennent au niveau des organes génitaux.
Naevus épidermiqueest un hamartome provenant de l'ectoderme embryonnaire qui se différencie en kératinocytes, glandes apocrines, glandes eccrines, follicules pileux et glandes sébacées. La lésion classique est une plaque solitaire, asymptomatique et bien circonscrite qui suit les lignes de Blaschko. La maladie apparaît généralement au cours de la première année de vie. La couleur varie de la chair au jaune et au brun. Avec le temps, la lésion peut s’épaissir et devenir verruqueuse.
Le lymphangiome variqueux capillaire est une dilatation sacculaire bénigne des ganglions lymphatiques cutanés et sous-cutanés. La maladie est caractérisée par des amas de cloques ressemblant à du frai de grenouille. La couleur dépend du contenu : la couleur blanchâtre, jaune ou marron clair est due à la couleur du liquide lymphatique, et la couleur rougeâtre ou bleuâtre est due à la présence de globules rouges dans le liquide lymphatique suite à une hémorragie. Les cloques peuvent subir des modifications et prendre un aspect verruqueux. On le trouve le plus souvent sur les extrémités, moins souvent dans la région génitale.
Lymphogranulome venereumest une maladie sexuellement transmissible causée par Chlamydia trachomatis. La maladie se caractérise par une papule génitale transitoire et indolore et, plus rarement, par une érosion, un ulcère ou une pustule suivis d'une lymphadénopathie inguinale et/ou fémorale connue sous le nom de bubons.
Généralement,syringomessont des papules asymptomatiques, petites, molles ou denses, de couleur chair ou brunes, mesurant 1 à 3 mm de diamètre. On les retrouve généralement dans les zones périorbitaires et sur les joues. Cependant, des syringomes peuvent apparaître sur le pénis et les fesses. Lorsqu’ils sont localisés sur le pénis, les syringomes peuvent être confondus avec des verrues péniennes.
Schwannomes- Ce sont des néoplasmes provenant de cellules de Schwann. Le schwannome du pénis se présente généralement sous la forme d'un nodule unique, asymptomatique, à croissance lente sur la face dorsale de la tige pénienne.
Papulose bowénoïdeest une dysplasie intraépidermique focale précancéreuse qui apparaît généralement sous la forme de multiples papules ou plaques rouge-brun dans la région anogénitale, en particulier dans le pénis. La pathologie est compatible avec un carcinome épidermoïde in situ. L’évolution vers un carcinome épidermoïde invasif survient dans 2 à 3 % des cas.
Généralement,carcinome squameuxle pénis se manifeste sous la forme d'un nodule, d'un ulcère ou d'une lésion érythémateuse. L'éruption cutanée peut apparaître verruqueuse, leucoplasie ou sclérose. Le site le plus favorisé est le gland, suivi du prépuce et de la tige du pénis.
Complications
Les verrues péniennes peuvent être une source d'inquiétude ou de détresse importante pour le patient et son partenaire sexuel en raison de leur apparence esthétique et de leur contagiosité, de la stigmatisation, des inquiétudes concernant la fertilité future et du risque de cancer, et de leur association avec d'autres maladies sexuellement transmissibles. On estime que 20 à 34 % des patients concernés souffrent de maladies sexuellement transmissibles sous-jacentes. Les patients éprouvent souvent des sentiments de culpabilité, de honte, de faible estime de soi et de peur. Les personnes atteintes de verrues péniennes présentent des taux plus élevés de dysfonction sexuelle, de dépression et d’anxiété que la population en bonne santé. Cette condition peut avoir un impact psychosocial négatif sur le patient et affecter négativement sa qualité de vie. De grandes lésions exophytiques peuvent saigner, provoquer une obstruction urétrale et interférer avec les rapports sexuels. La transformation maligne est rare sauf chez les individus immunodéprimés. Les patients atteints de verrues péniennes courent un risque accru de développer un cancer anogénital, un cancer de la tête et un cancer du cou en raison d'une co-infection par le VPH à haut risque.
Prévision
Si aucun traitement n’est administré, les verrues génitales peuvent disparaître d’elles-mêmes, rester inchangées ou augmenter en taille et en nombre. Environ un tiers des verrues péniennes régressent sans traitement et le délai moyen jusqu'à leur disparition est d'environ 9 mois. Avec un traitement approprié, 35 à 100 % des verrues disparaissent en 3 à 16 semaines. Même si les verrues disparaissent, l’infection au VPH peut persister, entraînant une récidive. Les taux de rechute varient de 25 à 67 % dans les 6 mois suivant le traitement. Parmi les patients présentant une infection subclinique, une infection récurrente (réinfection) après un rapport sexuel et en présence d'immunodéficiences, un pourcentage plus élevé de rechutes se produit.
Traitement
Le traitement actif des verrues péniennes est préférable au suivi, car il entraîne une résolution plus rapide des lésions, réduit la crainte d'infecter un partenaire, soulage le stress émotionnel, améliore l'apparence esthétique, réduit la stigmatisation sociale associée aux lésions péniennes et soulage les symptômes (p. démangeaisons, douleurs ou saignements). Les verrues péniennes qui persistent pendant plus de 2 ans sont beaucoup moins susceptibles de disparaître d'elles-mêmes, c'est pourquoi un traitement actif doit être proposé en premier. Le conseil aux partenaires sexuels est obligatoire. Le dépistage des maladies sexuellement transmissibles est également recommandé.
Les traitements actifs peuvent être divisés en traitements mécaniques, chimiques, immunomodulateurs et antiviraux. Il existe très peu de comparaisons détaillées des différentes méthodes de traitement entre elles. L'efficacité varie en fonction de la méthode de traitement. À ce jour, aucun traitement ne s’est avéré systématiquement supérieur aux autres traitements. Le choix du traitement doit dépendre du niveau de compétence du médecin, des préférences du patient et de sa tolérance au traitement, ainsi que du nombre de verrues et de la gravité de la maladie. L'efficacité comparative, la facilité d'administration, les effets secondaires, le coût et la disponibilité du traitement doivent également être pris en compte. En général, le traitement auto-administré est considéré comme moins efficace que le traitement auto-administré.
Le patient effectue le traitement à domicile (tel que prescrit par le médecin)
Méthodes de traitement utilisées en clinique
Les méthodes utilisées en clinique comprennent la podophylline, la cryothérapie à l'azote liquide, l'acide bichloroacétique ou l'acide trichloroacétique, la cimétidine orale, l'excision chirurgicale, l'électrocautère et la thérapie au laser au dioxyde de carbone.
La podophylline liquide à 25 %, dérivée de la podophyllotoxine, agit en arrêtant la mitose et en provoquant la nécrose des tissus. Le médicament est appliqué directement sur la verrue du pénis une fois par semaine pendant 6 semaines (maximum 0, 5 ml par traitement). La podophylline doit être lavée 1 à 4 heures après le traitement et ne doit pas être appliquée sur les zones très humides de la peau. L'efficacité de l'élimination des verrues atteint 62 %. En raison des rapports de toxicité, y compris de décès, associés à l'utilisation de podophylline, le podofilox, qui présente un bien meilleur profil d'innocuité, est considéré comme préféré.
L'azote liquide, la méthode de choix pour traiter les verrues péniennes, peut être appliqué à l'aide d'un flacon pulvérisateur ou d'un applicateur à embout en coton directement sur et à 2 mm autour de la verrue. L'azote liquide provoque des lésions tissulaires et la mort cellulaire en gelant rapidement pour former des cristaux de glace. La température minimale requise pour détruire les verrues est de -50°C, même si certains auteurs estiment que -20°C est également efficace.
L'efficacité de l'élimination des verrues atteint 75 %. Les effets secondaires comprennent des douleurs pendant le traitement, un érythème, une desquamation, des cloques, une érosion, une ulcération et une dépigmentation au site d'application. Un récent essai randomisé parallèle de phase II mené auprès de 16 hommes iraniens atteints de verrues génitales a montré que la cryothérapie utilisant la formulation de Wartner contenant un mélange de 75 % d'éther diméthylique et de 25 % de propane était également efficace. Des recherches supplémentaires sont nécessaires pour confirmer ou infirmer cette conclusion. Il faut dire que la cryothérapie utilisant la composition de Wartner est moins efficace que la cryothérapie utilisant l’azote liquide.
L'acide bichloroacétique et l'acide trichloroacétique peuvent être utilisés pour traiter les petites verrues péniennes car leur capacité à pénétrer dans la peau est limitée. Chacun de ces acides agit en coagulant les protéines, puis en détruisant les cellules et en éliminant ainsi la verrue pénienne. Une sensation de brûlure peut survenir au site d'application. Les rechutes après l'utilisation d'acide bichloroacétique ou trichloroacétique surviennent aussi souvent qu'avec d'autres méthodes. Les médicaments peuvent être utilisés jusqu'à trois fois par semaine. L'efficacité de l'élimination des verrues varie de 64 à 88 %.
L'électrocoagulation, la thérapie au laser, le laser au dioxyde de carbone ou l'excision chirurgicale fonctionnent en détruisant mécaniquement la verrue et peuvent être utilisés dans les cas où il existe une verrue assez grande ou un groupe de verrues difficiles à éliminer avec des méthodes de traitement conservatrices. Les méthodes de traitement mécanique ont le pourcentage d'efficacité le plus élevé, mais leur utilisation présente un risque plus élevé de cicatrices sur la peau. Une anesthésie locale appliquée sur les lésions non occluses 20 minutes avant l'intervention ou un mélange d'anesthésiques locaux appliqué sur les lésions occluses une heure avant l'intervention doivent être envisagés comme mesures réduisant l'inconfort et la douleur pendant l'intervention. L'anesthésie générale peut être utilisée pour éliminer chirurgicalement les lésions volumineuses.
Traitements alternatifs
Les patients qui ne répondent pas aux traitements de première intention peuvent répondre à d'autres traitements ou à une combinaison de traitements. Le traitement de deuxième intention comprend le cidofovir topique, intralésionnel ou intraveineux, le 5-fluorouracile topique et le mébutate d'ingénol topique.
Un traitement antiviral par le cidofovir peut être envisagé chez les patients immunodéprimés présentant des verrues réfractaires au traitement. Le cidofovir est un nucléoside phosphonate acyclique qui inhibe de manière compétitive l'ADN polymérase virale, empêchant ainsi la réplication virale.
Les effets secondaires du cidofovir topique (intralésionnel) comprennent une irritation, une érosion, des modifications pigmentaires post-inflammatoires et des cicatrices superficielles au site d'application. Le principal effet secondaire du cidofovir intraveineux est la néphrotoxicité, qui peut être évitée grâce à une hydratation saline et au probénécide.
La prévention
Les verrues génitales peuvent être évitées dans une certaine mesure en retardant l'activité sexuelle et en limitant le nombre de partenaires sexuels. Les préservatifs en latex, lorsqu'ils sont utilisés régulièrement et correctement, réduisent la transmission du VPH. Les partenaires sexuels présentant des verrues anogénitales doivent être traités.
Les vaccins contre le VPH sont efficaces avant l’activité sexuelle en prévention primaire de l’infection. En effet, les vaccins n’offrent pas de protection contre les maladies causées par les types vaccinaux de VPH contractés par un individu lors d’une activité sexuelle antérieure. Le Comité consultatif sur les pratiques d'immunisation des Centers for Disease Control and Prevention, l'American Academy of Pediatrics, l'American College of Obstetricians and Gynecologists, l'American Academy of Family Practice et l'International Human Papillomavirus Society recommandent la vaccination systématique des filles et des garçons avec le vaccin contre le VPH.
L'âge cible de la vaccination est de 11 à 12 ans pour les filles et les garçons. Le vaccin peut être administré dès l’âge de 9 ans. Trois doses du vaccin contre le VPH doivent être administrées au mois 0, aux mois 1 à 2 (généralement 2) et au 6 mois. La vaccination de rattrapage est indiquée pour les hommes de moins de 21 ans et les femmes de moins de 26 ans s'ils n'ont pas été vaccinés à l'âge cible. La vaccination est également recommandée aux hommes homosexuels ou immunocompétents de moins de 26 ans, s’ils n’ont pas été vaccinés auparavant. La vaccination réduit le risque d'être infecté par le VPH et de développer par la suite des verrues péniennes et un cancer du pénis. Vacciner les hommes et les femmes est plus bénéfique pour réduire le risque de verrues génitales du pénis que de vacciner uniquement les hommes, puisque les hommes peuvent contracter l'infection par le VPH de leurs partenaires sexuels. La prévalence des verrues anogénitales a diminué de manière significative entre 2008 et 2014 en raison de l’introduction du vaccin contre le VPH.
Conclusion
Les verrues péniennes sont une maladie sexuellement transmissible causée par le VPH. Cette pathologie peut avoir un impact psychosocial négatif sur le patient et nuire à sa qualité de vie. Bien qu'environ un tiers des verrues péniennes disparaissent sans traitement, un traitement actif est préférable pour accélérer la résolution des verrues, réduire les craintes d'infection, réduire la détresse émotionnelle, améliorer l'apparence esthétique, réduire la stigmatisation sociale associée aux lésions péniennes et soulager les symptômes.
Les méthodes de traitement actif peuvent être mécaniques, chimiques, immunomodulatrices et antivirales, et souvent combinées. Jusqu’à présent, aucun traitement ne s’est révélé supérieur aux autres. Le choix de la méthode de traitement doit dépendre du niveau de compétence du médecin dans cette méthode, des préférences du patient et de sa tolérance au traitement, ainsi que du nombre de verrues et de la gravité de la maladie. L'efficacité comparative, la facilité d'utilisation, les effets secondaires, le coût et la disponibilité du traitement doivent également être pris en compte. Les vaccins contre le VPH avant l'activité sexuelle sont efficaces en prévention primaire de l'infection. L'âge cible de la vaccination est de 11 à 12 ans pour les filles et les garçons.























